介護は終わりました。老衰を前に延命治療は行わないことを選びました。そして、その判断は正しかったと確信しています。にもかかわらず、なぜ、今になってこのような本を買ったのか。
それは、まだまだ穏やかとはいえない心が、完全な納得を求めているからだろうと思います。

著者:永井康徳
発行:2020年10月
出版:幻冬舎
この本の”帯”に書かれていることが全てだと思います。
『家族ができること、医療ができること、旅立つ人がしたいこと。
その人にとっての最善を最後まで追求する―これでよかったと納得できる最期を迎えられるために。見送った家族がその死に納得し、この先も生きていくために。』
読み終えて、最期の介護は90点だと思いました。これはご指導頂いた訪問医の先生と訪問看護師さんからの積極的なご支援のおかげです。
欲をいえば、半年前にこの本と出合っていたら、更にやさしい“おうち看取り”ができたかもしれません。
以下の3つは、著者である永井康徳先生の“ゆうの森”、そしてYouTubeの“たんぽぽ先生 おうち看取りのすすめ”と“在宅療養なんでも相談室”になります。

医療法人 ゆうの森 在宅医療に特化した医療法人
『たんぽぽクリニックは2000年に愛媛県ではじめての在宅医療専門クリニックとして開業しました。』
目次の黒字がブログで取り上げた個所です。また、長くなったので2つに分けました。
なお、第3章の中の“天寿を全うする死を教えてくれた患者さん”に、永井先生が在宅医療を志した経緯が書かれています。
私が最も知りたかったのは、最後(”おうち看取り2”)の“第9章 家で看取るということ ~看取りを迎えたときのこと~”に書かれていました。緊迫する介護現場の中で、何をどう考え、行動すべきかという極めて大切なことが書かれています。
目次
プロローグ ~在宅医療とおうち看取り~
第1章 多死社会で求められている在宅医療 ~在宅医療の本質的価値~
●少子高齢化がもたらすもの
●多死社会が引き起こす問題と在宅医療
●在宅医療の本質的価値
●台湾・韓国も注目する日本の在宅医療
第2章 家での看取りはなぜ広がらないのか ~治す医療から支える医療へ~
●「医師は患者さんに涙を見せてはいけない」という教え
-「Doing」の医療と「Being」の医療の違い
-なぜ、在宅医療や「自宅での看取り」が広まらないのか
●死に向き合えないことの弊害
●納得できる生き方、逝き方のために
●自宅での看取りを可能にするためのノウハウがある
●家で死んだら、警察沙汰になるのか
●どんな状態でも家に帰ることはできます
第3章 医療を最小限にすると看取りは変わる ~枯れるように逝くために~
●天寿を全うする死を教えてくれた患者さん
●亡くなる前に食事が十分に取れなくなったら
-3つのサインで過剰かどうかを確認しよう
●楽な最期とは、枯れるように逝くこと
●終末期の点滴の悪循環
-点滴をやめることを納得してもらうには
●医療を最小限にすることは、むしろ「足し算」の医療
●最期の日まで口から食べる
●100歳を超えても、食べることをあきらめない!
●胃ろうをする選択、しない選択
●胃ろうするかどうか決断するのは誰か?
-胃ろうをせず、「自然に看取る」という選択肢も
-先延ばしの医療から本人の生き方に向き合う医療へ
●「治さなくてもいい」と宣言した患者さん
●余命1週間から復活した91歳
-瀕死の男性をここまで回復させたもの
-一人の患者さんのためだけの、寿司屋を開店!
第4章 それぞれの最期の迎え方 ~最善は、一人一人違う~
●死に向き合わなければ、後悔することが増える
-患者さんに本当のことを告げるのは、かわいそうなことなのか
-1分1秒でも長く生きたいか、楽に過ごしたいか
●患者さん本人の思いを置き去りにしない
●自分の死に向き合うことの大切さ
●母親を本人の希望通りに大往生させたい
●余命を告げられた後、残された時間をどう過ごすか
-遺影になった、あの日の記念写真
●患者さんへの予後告知が、ご家族に委ねられた時
-告知は細心の注意をはらって行う
-“アルファ波の声”が意味するもの
●自分らしい最期とは?
-選択はいつも医師にお任せだった患者さん
-死に向き合った時、決然と意思を表明
-「自分らしい最期」とは
●「見通し」がわかれば、最期は自宅という選択も生まれる
●最善は人によって違う
-楽に、枯れるように逝きたい
-1分1秒でも長く生きていたい
-その人にとっての最善を多職種で支える
第5章 人生会議 ~どう生きて、どう逝きたいかを一緒に悩む~
●「自分は最期をどうしたいか」を、話し合っておこう
●人生の最終段階の決定プロセスに関するガイドライン
●患者さんの生き方に向き合った地域包括ケアが必要になる
●もの言えぬ患者さんの意思をどう推し量るか
-ご家族の気持ちは揺れて当たり前
●意思決定支援に重要な5つのポイント
●ご家族のつらい決断に、医療従事者はどう寄り添うのか
●人工透析をやめて、死を選びたいという患者さん
-ある患者さんの選択
●「その人にとっての最善」を最期まで追求する
-息子には連絡しないでと切望する患者さん
-支援の目的は「最後に納得できること」
第6章 看取りの質を高める ~納得できる看取りを実現するために~
●終末期の患者さんに「やりたいこと」を聞くのは、かわいそうなのか
●患者さんの希望を叶えることに職種は関係ない
●リスクと患者さんの思い、そのどちらを優先するか
●患者さんの「生きがいづくり」をお手伝いする
-患者さんの満足のために必要なものは
●患者さんの望みを叶え隊、活躍中
●食べることは、生きること。「食べたい」という望みを叶えるために
-ご家族の意思を確認する
-「家」が男性患者さんを元気にした
●「高齢だから」とあきらめない!経鼻胃管チューブを抜いて、口から食べよう!
-胃ろうが嫌なら次の選択肢は?
-専門職チームが本気で挑戦し、不可能が可能に
●最期まで食べるための前提として、必要な3つのこと
●その患者さん、食べられますよ!
●亡くなる前に食べられなくなった時の意思決定支援のためのチェックポイント
●最期にお風呂に入れてあげたい
●15年間の思いの結晶、在宅療養支援のための病床「たんぽぽのおうち」
-在宅医療専門をやめ、なぜ今、入院病床を開設するのか
-患者さんのご家族の言葉が後押しした病床設立計画
-地域包括ケアシステムが担うためにも
●在宅医療専門クリニックが病床を持つ意義
-在宅患者さんの災害避難所としての役割も果たす
●看取りの質を高める8つのポイント
第7章 看取りの文化を変える ~その人らしく、最期まで生きるために~
●最期の瞬間に医者はいらない
●それぞれの地域に根付く看取りの文化
●一人暮らしでも、自宅で亡くなることはできます。
●大切な人の「死に目」に会うということ
●亡くなる瞬間はみていなくていい
●自宅で家族が看取るということ
●子どもが祖父母の死に向き合うために
●施設での看取りを推進するために実践するべき6つのこと
-『終の住処』としての役割を果たすために
-まずは、ゼロをイチにすること
第8章 在宅医療で大切なこと ~患者さん本人の生き方に向き合う~
●誰のための医療なのか?
●「死への過程」に敬意をはらう
●三人称の死、二人称の死、そして一人称の死について
●居場所があること、人に必要にとされるということ
-看取りを視野に入れ、101歳の祖母を自院で診ることに
-居場所が引き出す、生きがいと生きる力
●私が在宅医療を大切にしていること
●終末期の医療と介護に関する松山宣言
●今後必要となる医療の姿
第9章 家で看取るということ ~看取りを迎えたときのこと~
●そのときが、やってきました
-看取りのときが近づいてきたら……
-限られた時間と向き合う
●亡くなる最期の瞬間はみていなくていい
●旅立ちの時がやってきました……
エピローグ ~楽なように やりたいように 後悔しないように~
第2章 家での看取りはなぜ広がらないのか ~治す医療から支える医療へ~
●「医師は患者さんに涙を見せてはいけない」という教え
-「Doing」の医療と「Being」の医療の違い
・“Doing”とは、為すこと、施すこと、何かをすること。最たるものは救命救急であり、医療とはDoing治療と言っても差し支えない。
・“Being”とは、あること、そばにいることであり、寄り添う医療と言える。病気や障害を治すのではなく、痛みを取るなど楽にするための医療である。そして、これらは在宅医療で十分に対応できる。体が楽になると人はやりたいことが出てくるので、今度はそのやりたいことが叶うようにお手伝いする。こうして患者さんは生き生きしてくる。
・日本の医療の主眼は「治すこと」だったが、超高齢化に伴う多死社会においては、「Beingの医療=支え寄り添う医療」が求められている。これは「亡くなるまで、どのように生きるか」を追及して、“天寿”を全うする生き方である。
-なぜ、在宅医療や「自宅での看取り」が広まらないのか
・愛媛県では、今も20年前も、病院で亡くなる人の割合は約80%と変わらない。
・在宅医療や「自宅での看取り」が広まらない1番の原因は、病院の医師や看護師などの医療従事者が、在宅医療や自宅での看取りについて知らないことがあげられる。
●死に向き合えないことの弊害
-「死に向き合うこと」は在宅医療には必須だが、患者さんへの告知が曖昧になっていることが多い。告知で重要なことは具体的な余命ではなく、「いつか亡くなること」と「限られた時間であること」を伝えることである。このことが明らかにされないと、患者さんはその限られた時間をどう過ごすかということを真剣に考えることができない。そして、患者さんが亡くなった後、「本当は、本人はどうしたかったのだろう」と残された家族は思い悩むものである。
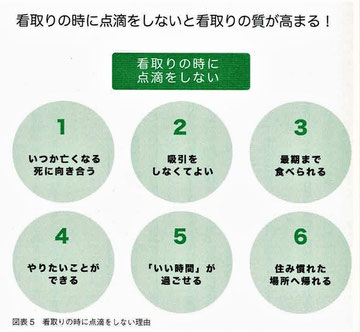
-医師が患者さんの死に向き合うことは簡単ではない。これは医学教育や医師の生涯教育の場で教えられていないことがあげられる。日本の医療は「病気を治すこと」を目指して発展してきたため、「死は医療の敗北」と考えてしまう。その結果、老衰で食べることが困難になっている状態でも、当たり前のように点滴や人工栄養注入が行われてしまう。
-老衰による最期は、枯れるように穏やかに過ごし、そして旅立つ。しかしながら、家族の1分1秒でも長く生きてほしいという願いと、「患者さんの死は敗北」と考えてしまう医師の思いが、自然死の選択を難しくしている。
●家で死んだら、警察沙汰になるのか
-『「自宅で死にたい」と言うと「家で死んだら警察沙汰だよ」と忠告する人もいます。少し前までは医師ですらそのように言う人がいました。』
-『厚生労働省の「死亡診断書記入マニュアル」(2020年度版)では、「自らの診療管理下にある患者さんが、生前に診療していた傷病に関連して死亡したと認める場合」に死亡診断書を、それ以外の場合には死亡検案書を交付するとしています。死体検案書は医師のみでも交付できるため、検案書交付のために警察を呼ぶ必要はありません。警察を呼んで検死が必要になるのは、医師が死体を検案して「異状」を認めた場合のみです。』
第3章 医療を最小限にすると看取りは変わる ~枯れるように逝くために~
●天寿を全うする死を教えてくれた患者さん
-『私はまだ医師として駆け出しの時代、僻地診療所に勤務し始めた頃のことです。それまでは私も病院勤務の経験しかなく、食べられなくなったら点滴をして、状態が悪ければ入院させるということしか頭にありませんでした。
当時、地域で最高齢の102歳のおばあさんのところに訪問診療にお伺いしていました。長年、脳梗塞で寝たきりでしたが、長男夫婦の手厚い介護を受けながら療養されていました。そのうち日ごとに老衰が進み、食事が取れなくなってきました。長男夫婦は、入院は望みませんでしたが、食事が取れないことを心配し、点滴を希望されました。本人に告げたところ、患者さんであるおばあさんは「食事が取れなくなったら終わりだから、絶対に点滴してくれるな」とはっきり言われました。
その後も、何度もご家族の依頼を受けて点滴を勧めましたが、本人は頑として受け入れませんでした。ご家族も私もどうすべきか悩みましたが、無理に点滴をすることはできませんでした。なぜなら意に反して点滴をしてしまうことで、おばあさんがこれまで生きてきた102年間の最期を汚してしまうような気がしたからです。そして、本人の希望通り点滴をせずに自然に看ていきました。点滴をしないとむくみもなく痰も出ず、楽そうでした。私は医師として、最期に点滴も医療処置もせず自然に看ていくのはこの時が初めてでした。
おばあさんは約2週間後に息を引き取りました。顔はむくみもなく、とても穏やかに凛としてしていました。もし、点滴をしていたら、痰が出て吸引が必要になったり、むくみが出たりして、おばあさんに苦痛を与えていたことでしょう。「天寿」を全うすることを医療が邪魔をしない……そんな自然な看取りも選択肢にあるのだということを教わりました。現在の私の在宅医療での「枯れるように亡くなることが一番楽である」という考え方の基本はこのおばあさんが教えてくれたと思います。』
●亡くなる前に食事が十分に取れなくなったら
-3つのサインで過剰かどうかを確認しよう
・水分や栄養を体で処理できなくなった時の3つの症状
①唾液や痰が増え、吸引が必要な状態。
②浮腫(むくみ)がある。
③胸やお腹に水が溜まっている。
・『点滴をしてもサインが現れず、意識がしっかりするなどの「よい」状態が維持できるなら、点滴をしばらく続けてもいいでしょう。しかし、サインが現れた「つらい」状態になった時、患者さん自身にとって、その時間を長く続けるのがよいのかどうか考えましょう。体で水分処理できなくなった時に、点滴をしてもつらい症状が増えるだけです。症状がさらに悪化し、本人は苦しくなります。
体で水分や栄養が処理できなくなった状態で点滴をやめると、この3つの症状は現れにくく、穏やかな最期を迎えることを私は数多くの患者さんの最期で経験してきました。』
●楽な最期とは、枯れるように逝くこと
-『映画「おくりびと」誕生のきっかけとなった。青木新門の著書「納棺夫日記」にはこう書かれています。青木さんが納棺の仕事を始めた1970年代前半は、自宅で亡くなる人が半数以上で、「枯れ枝のような死体によく出会った」そうです。ところがその後、病院死が大半になり、「点滴の鍼跡が痛々しい黒ずんだ両腕のぶよぶよ死体」が増え、「生木を裂いたような不自然なイメージがつきまとう。晩秋に枯れ葉が散るような、そんな自然な感じを与えないのである」と記されています。
老衰や病気で死期が近づいてくると、口から飲んだり食べたりできなくなります。そのため、ゆっくりと脱水状態になるのですが、脱水は麻薬のような作用を体にもたらします。脱水になると徐々に眠る時間が増えて(傾眠)、動作能力も低下していきますが、本人にとってはとても穏やかで楽な状態なのです。』
●胃ろうするかどうか決断するのは誰か?
-胃ろうをせず、「自然に看取る」という選択肢も
・『私は、決して「胃ろう」を否定しているわけではありません。食べられなくなった時、胃ろう栄養という選択肢があることはいいことです。また、機能回復のための胃ろう造設は大変有用ですし、胃ろう栄養を続けて、ご本人もご家族も幸せな療養生活を続けているご家庭も多くあります。
ただ、ご本人の意思ではなく、ご家族と医療従事者だけで胃ろう造設を決定し、「栄養補給の方法があるのに選択しないのはかわいそうだ」と、延命の一種としての(最期を先延ばしにする形で)胃ろう栄養を選択することが多かったというのも事実です。それどころか、「胃ろう栄養をせず、自然に看取りたい」というご家族は、医師から「見殺しにするのか」といった心ない批判を受けたという話も何度も聞きます。これまでの日本では、むしろ「胃ろうを選択するほうが当たり前」という社会風潮がありました。』
●「治さなくてもいい」と宣言した患者さん
-『私たち医師は、学生時代から治すことだけを教えられてきました。病気を見つけ、診断し、治療する。その方法ばかり学んできたのです。しかし、そのような医学の教科書に書かれていることが役に立たないケースに出くわしたのです。「治さなくてもいい……」。その言葉を聞いた時、最初はどうすればよいかわかりませんでした。
自分が病気だと知った時、すべての人が治療しようと思うわけではありません。人は皆、生まれてきて、必ず死ぬのです。仮に病気を見つけても、現代医学では治せない場合もあります。現代医学を過信せず、病気になろうとなるまいと、人は生まれて死ぬという事実を謙虚に受け止めなければなりません。患者さん本人が望まないのに、無理に検査や治療を押し付けず、「治さなくてもいい」という選択肢を認めることも必要ではないかと考えさせられた患者さんの生き方・逝き方でした。』