前回の “小児の理学療法1”で注目したのは、“セラピスト(理学療法士)に求められていることを知る”、そして“小児障害児の運動特性と関節・筋肉”の二つでした。今回は第5章の脳性麻痺を取り上げましたが、これは脳性まひを詳しく知ることが良い施術の大前提と考えるためです。
覚えておきたいことが多く、太字や青字がやたら多くなってしまいました。太字は主に問題点、青字は主に対策や課題、なお、赤字が4箇所ありますが、これは脱臼の原因について書かれた部分になります。
※メモ:2017年1月にアップしたブログに“脳性麻痺 vs 脳性マヒ”があります。以降、“麻痺”という漢字は使わないようにしています。しかし、優先すべきは引用させて頂いた本の表記になりますので、今回のブログの中でも“麻痺”という漢字を使っています。なお、なぜ漢字ではなく“マヒ(まひ)”を使った方が良いのかについては、臨床動作法を創始された成瀬悟策先生の書『姿勢のふしぎ』の中の一文にあります。

『脳の病変によって肢体が不自由になる現象を、本書ではここまで「脳性麻痺」ではなく一貫して「脳性マヒ」と表記してきたのは、一般に「麻痺」ということばが「神経や筋の機能が停止する状態」(広辞苑)とされているためでした。これまで述べてきたように、この子たちのからだは病理学的に動かないのではなく、生理的には動く自分のからだを、その主体者が自分の思うように動かせないだけですから、「麻痺」ということばはそぐわないため用いません。』
第5章の目次は以下の通りですが、うすいグレーの項目については触れていません。
第5章 脳性麻痺
1.痙直型四肢麻痺
1)痙性の分布
2)関節への体重負荷、自発運動の意義
2.痙直型両麻痺
1)臨床像
2)痙直型両麻痺の病因
3)両麻痺の痙性分布
4)両麻痺の発達の特徴
5)両麻痺の頭のコントロール
6)両麻痺のキッキング
7)両麻痺の寝返り
8)両麻痺のハイハイ
9)両麻痺の起き上がり動作
10)痙直型両麻痺の割り座に対するアプローチ
11)両麻痺の移動
12)両麻痺のつかまり立ち
13)両麻痺の立位姿勢
14)両麻痺の認知障害
15)つま先歩きをする子どもたち
16)股関節脱臼
3.痙直型片麻痺
1)初期症状
2)片麻痺の発達の特徴
(1)片麻痺の正中位指向の特徴
(2)片麻痺の寝返りの特徴
(3)片麻痺のハイハイの特徴
(4)片麻痺の四つ這い
(5)片麻痺の座位
(6)片麻痺のずり這い
(7)片麻痺の起立
(8)片麻痺の歩行
(9)片麻痺の健側手
(10)患側の手の活動と代償運動
(11)片麻痺の尖足
(12)片麻痺の連合反応
(13)正常な連合運動
3)アテトーゼ型片麻痺
4)後天性片麻痺
5)片麻痺の問題行動
6)片麻痺の治療
4.アテトーゼ型脳性麻痺
1)アテトーゼ型脳性麻痺に共有する特徴
2)アテトーゼ型脳性麻痺の分類
3)アテトーゼ型脳性麻痺の治療
5.弛緩型麻痺
1)脳性麻痺の初期症状としての弛緩
2)姿勢および反応
3)アテトーゼへの移行(移行期のサイン)
4)弛緩児の治療
第5章 脳性麻痺
1.痙直型四肢麻痺
●四肢麻痺の多くは重度で、いくつかの障害を重複していることが多い。
1)痙性の分布
●四肢のみならず、中枢部である体幹に硬さをもっている。
●変形や拘縮が多く発生するタイプである。
●四肢麻痺の多くが他動的な体幹の側屈や屈伸、回旋運動に対して強い抵抗を示すことが多い。
●四肢麻痺に限らず、他のタイプにもいえることであるが、他動的な操作に対して抵抗を示す部位は児の自発運動が極端に低下している部位でもある。
●頸のコントロールも獲得していない児も多く、彼らは背臥位でどちらか優位に一方へ頭を回旋させている。そのため、頭部の非対称性に由来する体幹、四肢の非対称的な筋緊張分布を呈する。
●頸筋には多くの固有感覚受容器である筋紡錘が分布しており、頭部の動きが全身の運動性を引き出すことを考えれば、彼らの頭部の運動性の低下は全身の運動性の低下に強く関連している。
●体幹において過剰な表在筋の痙性とは反対に深部の中枢筋の活動低下を腹臥位においたときに明らかに区別することができる。
●深部筋の活動低下は3つの分節である頭部と胸郭部と骨盤部が機能的な連結を完成させていないことを示している。
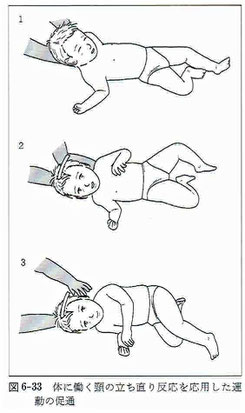
●頭部、胸郭部、骨盤部を連結する姿勢反応は3つある。①頭に働く身体の立ち直り反応、②身体に働く頸の立ち直り反応、③身体に働く身体の立ち直り反応(胸郭部から骨盤部へ、骨盤部から胸郭部への相互方向)。これらの基本的性質は外的に生体へ捻れが加えられたときに、捻れをつくりだすことによって捻れを打ち消し中間位へ戻るものである(減捻性立ち直り反応)。
●減捻性立ち直り反応を治療に応用し、重症児の姿勢アライメントを改善することが可能であり、また、自発的な運動による姿勢アライメントの修正であるため、効果を持続することが可能となる。
※左は「頸の立ち直り反応」、右は「体の立ち直り反応」、いずれも減捻性立ち直り反応になります。
●脊柱起立筋と腹筋は胸郭部と骨盤部を連結する役割をもっており、正常では身体に働く身体の立ち直り反応の成熟に伴い、寝返り運動を可能にし、さらに重力に抗して体幹を垂直位へと起こし、座位への起き上がり、起立を可能にしていく。
●正常な人は背臥位では抗重力活動により頭をまっすぐに正中位で保持できる。一方、重症児では頭は球形で転がりやすいため、頭は必ず一方に回旋する。この状態が続くと下肢の一側のより外旋、反対側の内旋、上肢の一側のより外旋と反対側の内旋が生じている。
2)関節への体重負荷、自発運動の意義
●体重負荷をしないで、さらに自発運動が制限された関節では、結合組織の基本成分である蛋白多糖類が減少することが知られている。結合組織の強化には自発運動、体重負荷刺激を行う。
2.痙直型両麻痺
1)臨床像
●軽度痙直型両麻痺では、起立直後に静止することが困難で、すぐに前方へ突進するように歩く、体幹は前傾し、股関節が屈曲・内旋し、膝関節は屈曲し踵を接地できず尖足位で歩行する。このような症例ではいかに体幹を直立位にし、股関節、膝関節の伸展を獲得するかが課題となる。
2)痙直型両麻痺の病因
●痙直型両麻痺の主要な原因は脳室周囲白質軟化症(PVL)である。軽度であれば両麻痺だが、PVLの領域が拡大して上肢や顔を支配する錐体路まで障害されてしまうと四肢麻痺になる。
3)両麻痺の痙性分布
●両麻痺では痙性が主に骨盤帯と下肢に分布するが、体幹および上肢にも軽度の痙性分布を示す。そのため、上肢機能にも問題を持つことが多い。
●痙性分布には必ず左右差がある。体幹深部筋の痙性分布の非対称性により、肩甲帯と骨盤帯の位置(アライメント)異常が発生しやすくなる。また、体幹の表在筋、とくに内転筋と内旋筋の痙性分布により、四肢の外転運動が制限されてしまう。
4)両麻痺の発達の特徴
●新生児では両麻痺の症状は目立たない。しかし、よく観察すると下肢の運動が少なく、また下肢の分離運動がほとんど見られなかったり、膝窩角が拡大することがある。
●下肢の分離運動を確認する方法は、両麻痺の場合、膝を伸展位に保持すると足部の背屈運動がしにくくなる。
6)両麻痺のキッキング
●両麻痺の下肢のキッキングは一般的に少なく、新生児期では外転・外旋位をとり、不活発である。しかし、頭のコントロールや上肢の活動が増加してくる生後3~5カ月にかけて、連合反応により下肢の潜在的な痙性が出現してくる。この時期に母親は赤ちゃんのおむつ交換のときに、自分の子どもの下肢が開きにくくなっていることに気がつく。ひと昔前ではこのような症状に気がついて受診しても股関節脱臼を疑われ、X線写真の結果異常がないと、様子をみましょうといわれることが多かった時期がある。しかし、今では新生児期にすでに脳室内出血やPVLを発見されることが多く、赤ちゃんの下肢に問題が現れることを事前に伝えられるようになってきた。
●下肢の運動が少ないと股関節が刺激を受けず、臼蓋形成不全が生じる。さらに股関節で体重負荷を経験しないと股関節形成不全が強まる。その結果、大腿骨頭の受け皿でもある臼蓋が浅くなり、下肢の痙性による内転・内旋で股関節は亜脱臼となり、さらに脱臼へと徐々に進行していく結果となる。
●両麻痺のキッキングの特徴は定型的な伸展パターンと屈曲パターンを繰り返すことである。つまり下肢を屈曲するときには必ず股関節屈曲・外転・外旋/膝関節屈曲/足関節背屈をし、下肢を伸展するときは必ず股関節伸展・内転・内旋/膝関節伸展/足関節底屈をしてくる。
また、左右差が必ず存在し、より軽度な下肢のキッキングが多くなる。その結果、より患側の下肢は健側の下肢のキッキングによって股関節の内転・内旋を強めてくる。その結果、より健側のキッキングは患側の股関節の亜脱臼や脱臼を生じる要因となる。
7)両麻痺の寝返り
●背臥位から側臥位になろうとするときは、頸部を強く屈曲し、上肢を前方屈曲し、体幹の屈曲を強めながら姿勢を変えようとする。それと同時に連合反応により両下肢は内転・内旋を強める。
●腹臥位から背臥位には頸部の過剰な伸展と回旋により姿勢を変えようとする。
8)両麻痺のハイハイ
●正常児と異なり、ハイハイを始める前にみられるピボット運動は通常みられない。これはピボット運動に必要な体幹の伸展と回旋を発達させていないためである。また、ピボットに必要な下肢の外転運動も痙性により阻止されてしまう。
●正常児でみられるハイハイの上下肢の交互性も一般的にはみられない。
9)両麻痺の起き上がり動作
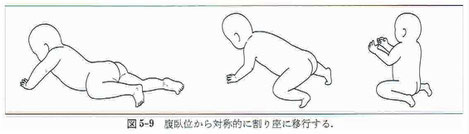
●両麻痺では体軸内回旋を伴った床からの起き上がりができず、対称的な動作で割り座になる。
●割り座は両麻痺が両手を自由に使用できる唯一の座り方である。一度、割り座を覚えてしまうと、他の座り方を自分からはしなくなる。他の座位姿勢に置くと両手を床から離すことができず、両手活動ができなくなる。
●両麻痺を長座位に置くと、骨盤は後傾し、仙骨部で体重を受け、脊柱を伸展することができない。
●長座位ではハムストリングスが痙性のため短縮し、骨盤を後傾させてしまう。その結果、脊柱を伸展することが困難となる。さらに膝関節を屈曲し、自分では膝伸展することはできない。
●内側ハムストリングスの痙性がより強いため、股関節を内旋する要因となる。
●軽度な両麻痺児で両手を離すことができる場合を除いて、この姿勢を自分からとることはない。
10)痙直型両麻痺の割り座に対するアプローチ
●割り座で足部を観察するとどちらか一方が外返し位をとり反対側が内返し位となり、非対称的な足部を示すことが多い。これは股関節の内旋の強さに影響されて生じる。痙直型両麻痺児は座位をとるまでの運動発達のなかで、骨盤の運動性を伴った腹筋の収縮や下肢の分離動作、体幹の伸展と回旋要素を獲得していない。そのため、子どもの自発性が高まってくるにつれて、下肢の機能の不十分さを上体で代償することを学習してしまう。その結果、下肢の痙性は徐々に強まり、下肢の分離動作がさらに困難になってくる。そして、下肢の全体的な屈曲パターンを利用した座り方。すなわち割り座のみが可能となる。
●両麻痺児を長座位に置くと骨盤は後傾し、仙骨部で体重を受けてしまう。両側のハムストリングスは短縮し、両股関節は内転、内旋位をとる。また両膝も屈曲し、足関節は底屈位をとる。長座位姿勢を保つためには、後方に転倒しないように体幹の屈曲を強め、上体を前方に運ばねばならない。
●割り座しかできない両麻痺児に対して長座位を経験させることは全身を分離することにつながる。全身の分離とは長座位のように体幹の伸展と股関節の屈曲、そして膝関節の伸展のように異なる要素が姿勢のなかに存在することを意味している。
11)両麻痺の移動
●両麻痺児の体幹では伸展と回旋が不足している。また、正しい四つ這い姿勢がとれないため、割り座の姿勢から殿部を少し持ち上げ上肢に体重移動をすることを繰り返しウサギ跳びをする。また、このウサギ跳びが長期化する傾向をもっている。
●下肢の交互運動は少なく、両下肢を屈曲位のまま前進するため、将来の歩行に必要な下肢の交互運動を経験することが極端に少なくなる。
●ウサギ跳びによる移動方法が長期化すると、立位に必要な股関節や膝関節の伸展が発達しない。そのため、早期に立位を治療に取り入れる必要がある。
●中等度~軽度両麻痺では四つ這いができることがあるが、骨盤が左右に動揺し、体重を適切に股関節で受けることができない。この動揺性は中殿筋が働かないトレンデレンブルグ歩行でみられる体幹の動揺性と類似している。また、下肢が過剰な伸展パターンに入り込むため、股関節の内転・内旋が強まる。
12)両麻痺のつかまり立ち
●正常児のように両下肢を分離して動かすことが困難なため、膝立ちから片膝立ちへ移ることが困難である。そのため、両腕の力で立位へと自分の体を引き上げ、両下肢はほぼ同時に突っ張り立ち上がろうとする。しかし、足部の背屈が困難なため、前足部で体重を受け尖足位で立位をとる。
●正常児でも、つかまり立ちの初期の段階では両麻痺児のように直線的な起立パターンをとる。しかし、両麻痺と違って決して股関節内旋はみられない。正常児がこのような直線的な起立パターンを初期の段階でとるのは一側下肢での体重負荷の筋力が未発達のためと考えられる。また、立位での平衡反応が成熟していないため、動作を両側同時に行うことで安定を保っているともいえる。
13)両麻痺の立位姿勢
●両麻痺児の立位姿勢は大きく二分される。その1つが屈曲型とよばれる姿勢で、体幹の屈筋群の過緊張により脊柱の重力に逆らった伸展が発達していないため、脊柱は屈曲し骨盤は後傾する。
●屈曲型では独歩は困難で、歩行器やクラッチに頼らなければ歩行が困難になる。また、松葉杖は体幹の屈曲を強めてしまうため、杖はロフストランド杖が好ましい。歩行器はPCW(postural control walker)を使い、脊柱の伸展を日常的に促すことが試みされている。
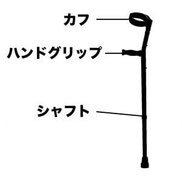
画像出典:「整形外科疾患の病態やリハビリテーションに関する理解を深めるブログ」
なお、こちらのサイトではロフストランド杖の特徴や適応などについて詳しく説明されています。」

画像出典:「徳島県立 板野支援学校」
この写真は、自立活動トピックスの“自立活動 P.C.Wでの歩行学習”という記事に使われていたもので、P.C.Wに関する説明も出ています。
●もう1つのタイプ伸展型である。伸展型では体幹の同時収縮は屈曲型に比べて軽度となる。体幹は股関節屈曲を代償するため、代表的伸展をする。骨盤は前傾しており、膝は屈曲位を取るため下腿の振り出しが困難となる。
●歩き方は前方に突進するように歩き、ゆっくりとは歩けない。そして、体幹を左右に揺すりながら体重移動を行う。
14)両麻痺の認知障害
●両麻痺児は行動の切り替えが遅く、新たな局面に向かえない特徴をもっている。このような両麻痺児に対しては目標を言語化してあげることが大切である。例えば、「これからこれとこれをやろうね」などと行う行動を事前に認識させるような働きかけが必要とされている。
15)つま先歩きをする子どもたち
●尖足歩行(つま先歩き)の原因
・前庭機能の異常
・足底接触から起こる防御反応(刺激に過敏)
・先天的なアキレス腱短縮
・歩行器の使い過ぎ
16)股関節脱臼
●骨盤の捻転は一側股関節の内転・内旋パターンが増強することによって生じる。この骨盤の捻転は股関節脱臼や股関節屈曲拘縮に結びついてくる。
●股関節の内転・内旋変形は同時に起きる。この変形の責任筋は大腿筋膜張筋と考えられている。また、内転筋では長内転筋と薄筋の痙性が要因と考えられている。
●主な股関節脱臼の原因は股関節の形成不全が背景に存在している。この形成不全は幼児期の初期において下肢運動が不足し、支持性の発達欠如により股関節形成が阻害される。この形成不全に加えて内転・内旋が脱臼を強めてしまう。
3.痙直型片麻痺
1)初期症状
●口腔周辺に現れることがあり、泣いたり、笑ったりするときに舌の非対称性や口唇の非対称性が生じることがある。
●生後2~3カ月では明らかな痙性は認められないが、上下肢の自発運動は低下している。
●片麻痺は早期から左右差をもっているため、比較的早期診断がつきやすいが、周産期医療(妊娠22週から出生後7日未満までの期間)の進歩により減少している。
●新生児期では手指の動きは少なく、下肢は未熟なパターンをとっていることが多く、下肢の障害は初期には目立たない。そのため上肢だけの障害とされて単麻痺として診断されることがある。しかし、脳性麻痺で単麻痺は非常にまれで、下肢を注意して観察すると、左右差を確認することができる。
●初期には下肢の痙性が目立たなくても、ハイハイ、起立、歩行へと下肢の活動性が高まるにつれて痙性が強くなる。
●痙性が軽度な場合、初期には上肢の自発的な運動がみられるが、治療せずに放置すると、上肢機能は未熟なリーチと把握にとどまるか、連合反応の結果、さらに悪化する危険性をもっている。
●通常、母親は3カ月ごろ、患側の手の動きの少ないことに気づく、また、手を握っていることが多いことに気づく。すなわち、このころから上肢に痙性を認めるようになる。これは健側の手の自発活動が増加してくるにつれて、患側の屈筋痙性が発現してくるためである。
2)片麻痺の発達の特徴
●生後1年以内は利き手は確立しないので、その時期に左もしくは右を明らかに優位に使用するとしたら片麻痺を疑うべきである。
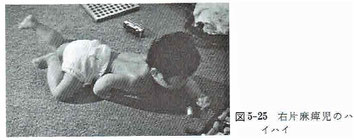
(3)片麻痺のハイハイの特徴
健側上肢でたぐり寄せるように推進する。そのため、連合反応の影響により患側上肢の屈曲、肩後退が強まり、同時に手指の屈曲も強まる。
ハイハイの際、患側の骨盤は後方へ引かれ、患側の体幹の短縮が生じてしまう。また、患側下肢の股関節内転、膝関節の伸展、足関節の底屈、足趾の鷲指が起こる。
(4)片麻痺の四つ這い
比較的上肢の障害の軽い場合に四つ這いをすることがあるが、通常、上肢を体重支持に用いることができないため四つ這いを経験しないことが多い。そのため、初期の移動は寝返りやハイハイが主体となる傾向をもっている。
(5)片麻痺の座位
正常児では四つ這い位から体軸内回旋により、座位に移行していくが、片麻痺の場合には腹臥位から四つ這い位を経由せずに起き上がってくる。
(6)片麻痺のずり這い
片麻痺児では座位を獲得すると、ずり這いを覚える可能性が高くなる。座位で体重を健側の骨盤に移動し、健側上肢を使い身体を揺すりながら移動する。子どもによっては上肢を使わずに骨盤と体幹の前後の動きでずり這うことがある。
(7)片麻痺の起立
片麻痺児は健側上肢で物につかまり、腕の力で身体を引き上げるようにして立ち上がる。そのときさらに患側上下肢の痙性は強まり、肩甲帯の後退を伴った屈曲、手指の屈曲、患側体幹の短縮、骨盤の後退が今まで以上に強まってくる。
(8)片麻痺の歩行
起立することにより、前足底部に圧刺激が加わるため病的陽性支持反応の影響により下肢の伸展パターンが強まる。しかし、股関節に屈曲が残る。その理由として次のことが考えられる。
①伸展パターンといえども体重を支持するには不十分なため。
②今までに正常な股関節の伸展が発達していないため。
③体幹の抗重力伸展の不足により、患側下肢に対して体幹を垂直に保つことができないため。
④内転筋のもつ作用として、股関節内転以外に股関節の軽度屈曲作用をもっており、股関節内転筋の痙性が強いと股関節を十分に伸展できなくなるため。
(9)片麻痺の健側手
片麻痺児は片手で持てる小さな玩具を好む。そのため、健側の手のみを使用する傾向が強まる。また、両手を使用することが困難であるため、健側手を粗大な活動に用い、より巧緻的な活動には使用しない傾向がある。
(10)患側の手の活動と代償運動
患側手にある程度の随意性をもっている場合に、患側の手の動きづらさを代償する頸部、体幹の代償運動が出現する。特に患側上肢の前腕を回外するように指示すると、体幹と頸部は患側に側屈し、身体全体を使って回外運動を助けようとする。
(11)片麻痺の尖足
尖足を示す場合、膝関節を伸展位で足関節背屈制限がみられ、膝関節を屈曲位にして背屈したときに正常可動域まで背屈する場合は腓腹筋の短縮が考えられる。また、膝関節を屈曲しても足関節の背屈制限がみられる場合にはヒラメ筋も短縮していることが考えらえる。児はこの尖足位の踵を接地させるために骨盤を後退させ、膝を過伸展する。そのため反張膝が徐々に強まる。
(12)片麻痺の連合反応
連合反応は健側が存在するため患側に出現する。連合反応は健側の強い随意的な努力に伴う異常な患側の定型的な運動パターンである。つまり、連合反応は痙性パターンのなかで筋緊張が高まる現象で、それはあたかも運動のようにみえるが、これは正常な動きではなく解放された緊張性反射活動のため筋緊張が変化することによる。
重度な痙性が分布していると、動きとしては現れないため、筋緊張の変化を触診することで確認することができる。
(13)正常な連合運動
連合運動は正常な運動で、両側に対称的な運動や類似した運動を引き起こす。連合運動は正常でありおよそ12歳までには自己抑制が可能となる。また、正常ではより動き強めるときに生じる。立ち直り反応、平衡反応の未熟な段階では種々の連合運動が正常発達の過程のなかでみられるが、多くは学齢前までに抑制機能を獲得していく。
6)片麻痺の治療
(1)母親の教育
片麻痺児の多くが歩行を獲得していく。そのため、粗大な運動面では一応のことができるようになるため、母親は運動に関して楽観的になりやすい傾向をもっている。しかし、将来的に両手を使用することの重要性と必要性や、片手で可能な職業の少なさを早くから知ってもらう必要がある。
(2)知覚改善
患側の手を使用できるようにするためには多くの感覚刺激が患側に加えられなければならない。そのため、多くの固有感覚刺激や表在感覚刺激を入れていき、複合感覚の改善を目指していく。とくに、片麻痺児は患側に触れられることを嫌がる。これは健側での代償の結果、患側に入る感覚刺激が減少したためである。そのため、早期から感覚刺激を入れ、のちの体重負荷の準備をしていく。
また、血管運動障害のために患側肢の循環障害を起こしやすく、寒い季節には手指の運動性が低下する。
(3)両側の協調性の改善
過剰に患側を使用させようとする必要はない。とくに早期の段階では両側活動を中心に治療を進めていく必要がある。
(4)患側の異常発達を阻止
健側での代償運動を学習する以前に治療を開始することが必要である。特に上肢の自発運動を引き出し、多様な粗大運動が可能となるように台にのせ反応などを応用した治療が必要である。
(5)連合反応の抑制
患側肢の自律的、随意的運動性を引き出すことが、結果的に連合反応を減弱していくことにつながる。そのため、他動的な操作による痙性の減弱に固執してはならない。
(6)てんかんに対する配慮
治療にはクールダウンを準備しておく。痙攣発作が頻回に起こると、獲得していたことができなくなることがある。そのため過度の疲労を避ける必要がある。また、規則正しい生活が行われているか注意を払う必要がある。
(7)年齢による特性
①3~10カ月は異常発達が進行していないため、比較的治療がしやすい時期である。この時期に両側の相互活動を多く学習できる可能性がある。
②10カ月~4歳ごろまではなかなか治療に応じてくれない。そのため、たくさんの遊びと探索活動とそして成功できる課題を多く治療に導入しなければならない。
③4~8歳では拒否する態度が減少してくるため治療が容易になってくる。
④8~12歳では自分の障害を認めるようになり、治療の必要性を否定しようとする傾向がみられる。
⑤12~16歳では仲間と意味のある関係を形成することに関心が強くなり、治療にも関心を持つようになる。この時期では自己抑制を学習することや現実的な状況で治療を進めることが大切となる。
付記:脳性麻痺の出現比率
本書では脳性麻痺は、両麻痺、四肢麻痺、片麻痺、アテトーゼ型脳性まひ、弛緩型麻痺に分類されています。「これらの発生比率に関するデータはないのだろうか?」と思い、ネット検索したところ、次のような情報を見つけました。これを見ると痙直型が全体の84%であり、その中では両麻痺が1番多いことが確認できます。
『ヨーロッパの研究では片麻痺 27%,両麻痺 36%,三肢/四肢麻痺 21%であり,失調型 CP 児が 4%,ジスキネジア/ ジストニック型脳性麻痺が 12%となっている。』

“脳性麻痺 理学療法マニュアル”をクリック頂くと163枚のPDF資料がダウンロードできます。残念ながら上記の比率に関する文章はないのですが、“用語”の解説の1番目に下記の記述があります。
surveillance of cerebral palsy in Europe(SCPE)
『1998年に設立された,欧州8か国14センターからなる脳性麻痺の登録,調査に関する共同研究ネットワークであり,出生体重の傾向をモニターするためのCP児のデータベースの開発とサービス計画についての情報提供,共同研究の枠組みを提供することを目的としている*。』
そして、“surveillance of cerebral palsy in Europe”で検索して出てきたサイトが以下になります。きっとこの中に情報ソースが存在していると思うのですがそれを探すことはすぐに諦めました。